Trastorno de insomnio
El insomnio (o trastornos de insomnio) se caracteriza por la insatisfacción con la cantidad o calidad del sueño con quejas sobre la dificultad para conciliar o mantener el sueño. Las molestias del sueño se acompañan de un malestar clínicamente significativo o de un deterioro en lo social, laboral u otras áreas importantes del funcionamiento.
¿Qué es el insomnio?
Se trata de un síntoma frecuente que afecta a un 25% de la población de los países industrializados, y cuya repercusión social, económica y sanitaria es importante. La cantidad de sueño varía de
una persona a otra. La mayoría de los adultos necesitan entre siete y ocho horas de sueño cada noche, pero podemos
encontrarnos con personas que duermen de cinco a seis horas, y otras que necesitan entre nueve y diez horas. En ambos casos, el sueño puede proporcionar la misma sensación reparadora.
El insomnio se manifiesta de varias maneras. Los tres tipos principales son:
- Insomnio de inicio (o primario): incapacidad de quedarse dormido antes de treinta minutos, una vez acostados.
- Insomnio de mantenimiento (o secundario): incapacidad de permanecer dormido, hecho reflejado en la existencia de numerosos despertares nocturnos.
- Insomnio por despertar precoz: se refiere al despertar a las cuatro o cinco horas de iniciado el sueño, seguido de la incapacidad para volver a conciliarlo.
Estos tres tipos de insomnio descritos no son independientes, pues una persona
puede sufrir simultáneamente dos o tres de los mencionados y no encontrarse
satisfecha con la cantidad y calidad de su sueño.
Si nos referimos a la duración, podemos distinguir tres tipos de insomnio:
- Insomnio ocasional o transitorio: aquel que dura una o varias noches.
- Insomnio de corta duración: se produce cuando su aparición se prolonga entre una y tres semanas.
- Insomnio crónico o de larga duración: aquel de más de tres semanas de duración.
¿Por qué se produce el insomnio?
El insomnio puede ser secundario a los problemas que afrontamos cada día o
bien ser consecuencia de problemas subyacentes más graves.
Uno de los elementos que contribuyen a la persistencia del insomnio a través del
tiempo es la ansiedad. En ocasiones ésta puede responder a miedos que sólo
están en nuestra imaginación y puede llegar a bloquearnos cuando queremos conciliar el sueño.
La ansiedad también se puede manifestar como consecuencia de dificultades a la hora de adaptarnos a los cambios que se van produciendo en nuestra vida. Ella suele ser la responsable de la falta de
concentración, de la irritabilidad, de los problemas para conciliar el sueño, así como de la sensación de no haber
descansado por la mañana. Si estas sensaciones se van repitiendo un día y otro y otro, entramos en ese círculo vicioso del insomnio.
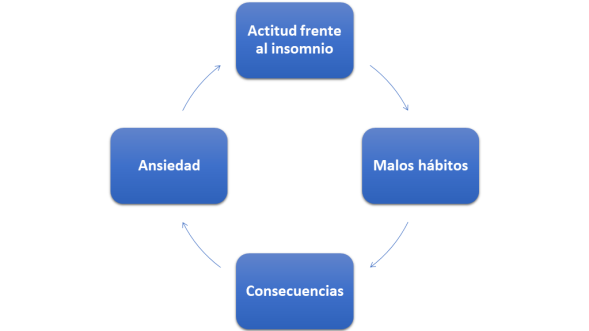
- Actitud frente al insomnio: las personas que duermen mal tienen tendencia a hablar de sus problemas de sueño y a no pensar en otra cosa. Saben que cuando caiga el día empezará de nuevo esa pesadilla de querer dormir y no poder conseguirlo. Incluso se apoderará de ellas ese miedo anticipador cuando llegue la hora de ir a la cama. En ocasiones esta sensación suele ser peor que la realidad. Cuanta más atención prestemos a esta sensación, más ahuyentaremos el sueño.
- Ansiedad: muchas de las causas del insomnio se deben a períodos de estrés o ansiedad, motivados por cambios de vida, motivos laborales (pérdida de un trabajo, aumento de responsabilidades), familiares (un divorcio, la pérdida de un ser querido) o económicos. Todo ello provoca en quienes los sufren una inquietud que les repercute durante el día con pensamientos reiterativos, y durante la noche con un sueño poco tranquilo, lo que, en definitiva, facilita la aparición del insomnio.
- Malos habítos de sueño: en ocasiones las personas que sufren de insomnio generan, sin querer, unos hábitos a su alrededor que favorecen su permanencia. Aquellos sujetos que pasan largas
horas en la cama esperando impacientes la llegada del sueño, o que se acuestan muy temprano, o que realizan ejercicios físicos intensos a última hora de la noche para estar muy cansados y favorecer
ese sueño tan deseado. Otras personas hacen largas siestas con el objetivo de compensar su falta de sueño nocturno. Todos estos comportamientos agravan el problema a largo plazo, pues al no conseguir
el individuo sus objetivos, se crea un efecto de rechazo y de miedo a todo aquello que tiene relación con su sueño,
ya sea la cama, la habitación o el propio entorno. - Consecuencias de un mal sueño: detrás de una mala noche viene un mal día: eso es algo que sabe toda persona que padece de insomnio, de ahí su miedo cuando llega la noche. Ese mal día se traduce en cansancio, irritabilidad, disminución de la concentración, ansiedad y, en determinados casos, depresión. El resultado de esta cadena de reacciones es el círculo vicioso del insomnio.
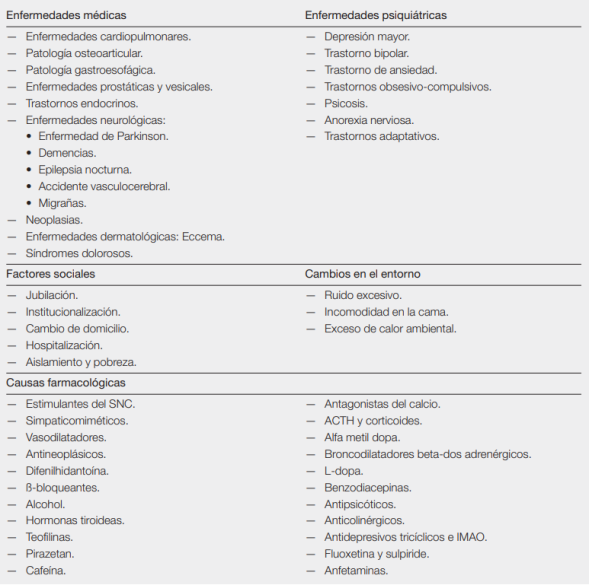
- Insomnio por causas orgánicas: el insomnio tambien se puede producir por un gran número de factores orgánicos o biológicos (médicos). Entre ellos, el insomnio se puede producir por el padecimiento de cardiopatías, sufrimiento de dolor crónico, por enfermedades metabólicas, por enfermedades respiratorias o neurológicas, por el síndrome de piernas inquietas o como sintoma de muchos trastornos mentales.
Síntomas del insomnio
El trastorno de insomnio se caracateriza por la presencia de uno o más de los siguientes síntomas:
- Predominante insatisfacción por la cantidad o la calidad del sueño, asociada a uno (o más) de los síntomas siguientes:
- Dificultad para iniciar el sueño
- Dificultad para mantener el sueño, que se caracteriza por despertares frecuentes o problemas para volver a conciliar el sueño después de despertar
- Despertar pronto por la mañana con incapacidad para volver a dormir.
- La alteración del sueño causa malestar clínicamente significativo o deterioro en lo social, laboral, educativo, académico, del comportamiento u otras áreas importantes del funcionamiento.
- La dificultad del sueño se produce al menos tres noches a la semana.
- La dificultad del sueño está presente durante un mínimo de tres meses.
- La dificultad del sueño se produce a pesar de las condiciones favorables para dormir.
- El insomnio no se puede atribuir a los efectos fisiológicos de una sustancia (p. ej., una droga, un medicamento).
Es habitual que el trastorno de insomnio aparezca asociado a otro trastorno mental, como puede ser el trastorno depresivo mayor. De hecho, el insomnio persistente puede ser un incluso ser un factor de riesgo para la depresión y es un síntoma residual frecuente tras su tratamiento.
El trastorno de insomnio conlleva tanto alteraciones diurnas como dificultades de sueño nocturnas. Entre ellas se encuentran la fatiga o, menos frecuentemente, la somnolencia diurna; lo último es más frecuente entre los sujetos mayores y cuando el insomnio es comórbido con otra afección médica (p. ej., el dolor crónico) o con un trastorno del sueño (p. ej., la apnea del sueño). El deterioro cognitivo puede determinar dificultades en la atención, la concentración y la memoria, e incluso para realizar habilidades manuales simples. Las alteraciones afectivas asociadas se describen típicamente como irritabilidad o labilidad afectiva y, menos frecuentemente, como síntomas de depresión o de ansiedad.
Ademñas, el insomnio se asocia a menudo con una activación fisiológica y cognitiva y con factores de conclicionamiento que interfieren con el sueño. La preocupación por el sueño y por el malestar
que genera la incapacidad para
dormir puede conducir a un círculo vicioso: cuanto más se esfuerza el sujeto por dormir, más frustración aparece y más empeora el sueño. Por tanto, la atención y los esfuerzos excesivos para
dormir, que anulan los mecanismos normales para el inicio del sueño, pueden contribuir a la aparición de insomnio. Los sujetos con
insomnio persistente pueden además adquirir hábitos de sueño desadaptativos (p. ej., pasar demasiado tiempo en la cama, seguir un horario de sueño errático, siestas) y cogniciones desadaptativas
(p. ej., miedo a la falta de sueño, aprehensión ante el deterioro diurno, vigilancia del reloj) durante el curso del trastorno.
El comienzo de los síntomas de insomnio puede suceder en cualquier momento durante la vida, pero es más frecuente que el primer episodio aparezca en la edad adulta temprana. Es menos frecuente que el insomnio comience en la infancia o la adolescencia.
En las mujeres, el insomnio de nueva aparición puede aparecer durante la menopausia y persistir incluso después de que otros síntomas se hayan resuelto (p. ej., los sofocos). El insomnio puede
tener su inicio en etapas tardías de la vida, lo que se asocia a menudo con el comienzo de otras afecciones relacionadas con la salud.
Factores de riesgo del trastorno
Los factores de riesgo que precipitan el trastorno de insomnio son variados y múltiples. Entre ellos, las alteraciones del sueño se suceden con más probabilidad cuando los sujetos predispuestos se exponen a acontecimientos precipitantes o estresantes, como los acontecimientos vitales mayores (p. ej., enfermedad, separación), o a un estrés diario menos grave pero más crónico.
La mayoría de los sujetos continúa con patrones de sueño normales una vez que el acontecimiento precipitante inicial ha desaparecido, pero otros continúan presentando dificultades persistentes para dormir. Los factores perpetuantes, como los malos hábitos de sueño, los horarios irregulares de sueño y el miedo a no dormir, alimentan el problema del sueño y pueden contribuir a un círculo vicioso capaz de inducir un insomnio persistente.
Así mismo, las investigaciones han demostrado que existen ciertos rasgos de personalidad asociados a este trastorno. Las personalidades y estilos cognitivos con tendencia a la ansiedad y la
preocupación, la mayor predisposición a la activación y la tendencia a reprimir las emociones pueden aumentar la vulnerabilidad al insomnio.
Otro conjunto de factores de riesgo a tener en cuenta son los factores ambientales. El ruido, la luz, las temperaturas molestas altas o bajas y la altitud elevada también pueden
aumentar la vulnerabilidad al insomnio.
Y por último tendríamos los modificadores que empeoran el curso del trastorno, como son las prácticas de mala higiene del sueño (p. ej., el consumo excesivo de cafeína, los horarios irregulares de sueño).
Tratamiento del insomnio
Podemos dividir el tratamiento del insomnio en dos grandes grupos: el tratamiento no farmacológico o psicologico del insomnio, y dos, el tratamiento farmacológico del insomnio.
- Tratamiento farmacológico del insomnio: los fármacos son empleados para tratar los síntomas del insomnio y las enfermedades físicas y psicológicas que lo originan, y, de su
tratamiento ha de ser responsable un profesional médico o psiquiatra. Teóricamente, el tratamiento farmacológico ha de llevarse acabo cuando el abordaje psicológico no está teniendo los resultados
esperados o cuando se intentan complemetar ambos tratamientos para conseguir los resultados más óptimos. Los tipos de tratamiento farmacológico se engloban a continuación:
- Hipnóticos: son sustancias que ayudan a dormir, inducen y/o mantienen el sueño. En ocasiones se confunde el concepto de hipnótico con el de sedante. El sedante es una droga que sirve para controlar la actividad motora, y tranquiliza al individuo que la toma. La mayoría de los sedantes tienen, además, efecto hipnótico
- Benzodiacepinas: Tienen propiedades ansiolíticas, relajantes musculares y anticonvulsionantes. Reducen la latencia del sueño y provocan un aumento del tiempo total de sueño. Pueden provocar efectos como sedación diurna, deterioro cognitivo, insomnio de rebote y síndrome de retirada. Cuando las dosis son muy elevadas, y en tratamientos prolongados, pueden producir tolerancia (necesidad de aumentar la dosis para obtener igual efecto terapéutico) y dependencia (cuando se suprimen de forma brusca provocan un insomnio de rebote).
- Hipnóticos no benzodiacepínicos: Tienen propiedades hipnóticas sin la acción ansiolítica, relajante muscular o anticonvulsionante. Algunos ejemplos de ells son: el zolpidem, zopiclona o zaleplon.
- Otros medicamentos para el insomnio:
- Antidepresivos y neurolépticos sedantes
- Antihistamínicos
- Melatonina
- Triptófano
- Valeriana
- Hipericum
- Tratamiento psicológico del insomnio: es frecuente que los trastornos del sueño se sucedan en un buen número de personas que padecen lo que llamamos "insomnio aprendido o
condicionado". Éste aparece como consecuencia de un insomnio ocasional. Se trata de una dificultad para
conciliar el sueño en la propia cama y a la hora deseada. Por el contrario, el
sueño puede sobrevenir de forma inesperada cuando el individuo está leyendo en el sofá o viendo la televisión.
Este tipo de insomnio va acompañado de pensamientos negativos y
preocupaciones, y suele anticiparse de forma angustiosa cuando llega la noche, sumándose a la alteración anímica que supone el desasosiego sobre las consecuencias que la ausencia de sueño producirá
al día siguiente. Cuanto más se instalan estos pensamientos, más se aleja el sueño y más dificultad tenemos para conciliarlo. El sueño es, pues, un proceso involuntario, y cuando nos esforzamos
demasiado en que aparezca, tenemos la percepción de que no vamos a poder conciliarlo y, en consecuencia, de que vamos a estar muy cansados al día siguiente. Todo ello implica una activación que
impide que se den las condiciones de relajación necesarias para dormirnos, lo que nos conduce a mantenernos más despiertos.
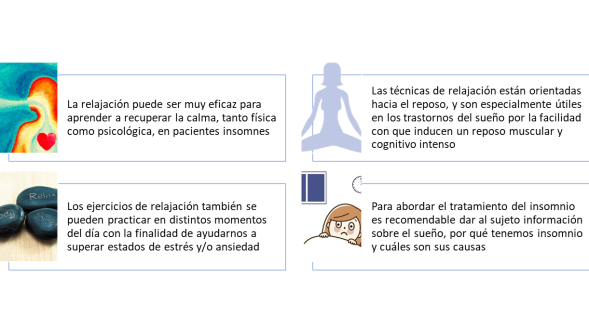
El objetivo del tratamiento psicológico del insomnio es es controlar los estímulos que nos rodean y nuestros pensamientos para que, cuando nos metamos en la cama para dormir, el sueño se desencadene por sí mismo. Para conseguir dicho objetivo se emplean una serie de tecnicas, que se enumeran a continuación:
- Control de estímulos: consiste en romper la asociación que produce activación y ansiedad y que, por tanto, impide dormir a la persona en la
cama. Para ello, sólo nos acostaremos cuando tengamos sueño, no realizaremos actividades en la cama que no estén relacionadas con el hecho de dormir (por ejemplo: trabajar, mirar la
televisión, comer, hablar por teléfono…). Si no conseguimos conciliar el sueño en un tiempo prudencial, hay que levantarse, salir de la habitación y realizar una actividad aburrida hasta que de nuevo
aparezca el sueño. Entonces volveremos a la habitación a dormir. De esta manera intentamos asociar la cama y el dormitorio a la acción de dormir. Debemos seguir el mismo ritual cuantas veces sea
necesario. Por otro lado, para mantener el ritmo adecuado del ciclo sueño-vigilia, es
conveniente no realizar siestas durante el día y levantarnos todos los días a la misma hora, independientemente del número de horas que hayamos dormido la noche anterior. Lo importante no es dormir la mayor cantidad posible de tiempo, sino asegurar una buena calidad de sueño para que éste cumpla su papel reparador. - Terapia cognitiva: consiste en examinar la influencia de los pensamientos en las emociones y las acciones del individuo. Los pensamientos o
patrones de pensamiento tienen gran influencia
en cómo nos sentimos y también en cómo nos comportamos. Por ello, la manera de pensar sobre un problema determinado, en este caso la incapacidad de dormir, puede aliviarlo o, por el contrario, empeorarlo. - Técnicas de relajación: al finalizar un día ajetreado la respiración y la relajación pueden sernos muy eficaces para recuperar la calma, tanto física
como psicológica. Aprender a relajarse reducirá la sobreexcitación, sobre todo cuando los nervios llevan mensajes de preocupación en lugar de estímulos tranquilizadores. En general, las técnicas de
relajación están orientadas hacia el reposo, y son
especialmente útiles en los trastornos del sueño por la facilidad con que inducen un reposo muscular y cognitivo intenso, que nos ayudará a dormirnos. Pero no sólo hay que practicarlas cuando nos acostamos, sino también en diferentes momentos del día, ya que, como hemos comentado, controlar la tensión diaria va a facilitarnos la preparación para conseguir conciliar el sueño. - Intención paradójica